引言:一个棘手的病例
一位55岁的男性患者,因“右侧胸背部持续3天的剧烈烧灼痛、针刺感”前来就诊。他描述疼痛难以忍受,甚至轻触内衣即可诱发一阵电击样剧痛。查体可见痛觉超敏,但皮肤完好无损,无任何红斑、丘疹或水疱。心电图、胸部CT及腹部超声均未见异常。
这位患者所经历的,正是医生面临的经典挑战——无疹性带状疱疹神经痛。诊断它,犹如一场医学侦探游戏,其核心在于:在缺乏金标准(皮疹)的情况下,通过严谨的系统性鉴别诊断,排除所有更危险的“模仿者”,最终得出最合理的临床结论。
一、 疾病本质:没有皮疹的神经攻击
无疹性带状疱疹是水痘-带状疱疹病毒在感觉神经节内复活引发炎症,却未引起特征性皮肤皮疹的一种特殊临床表现。病毒直接攻击神经,导致剧烈的神经病理性疼痛。其疼痛核心特征包括:
- 性质:烧灼样、电击样、针刺样。
- 分布:严格单侧、按皮节节段性分布。
- 关键体征:痛觉超敏,即非伤害性刺激(如衣物摩擦)即可诱发剧痛。
二、 诊断流程:理性决策,步步为营
面对疑似病例,必须遵循一套严谨的流程,其核心原则是:无疹性带状疱疹是一个排他性诊断,必须首先系统性排除所有其他可能引起节段性神经痛的疾病。 绝不能成为解释不明原因疼痛的“便利标签”。
面对疑似病例,应遵循以下严谨的临床决策流程:
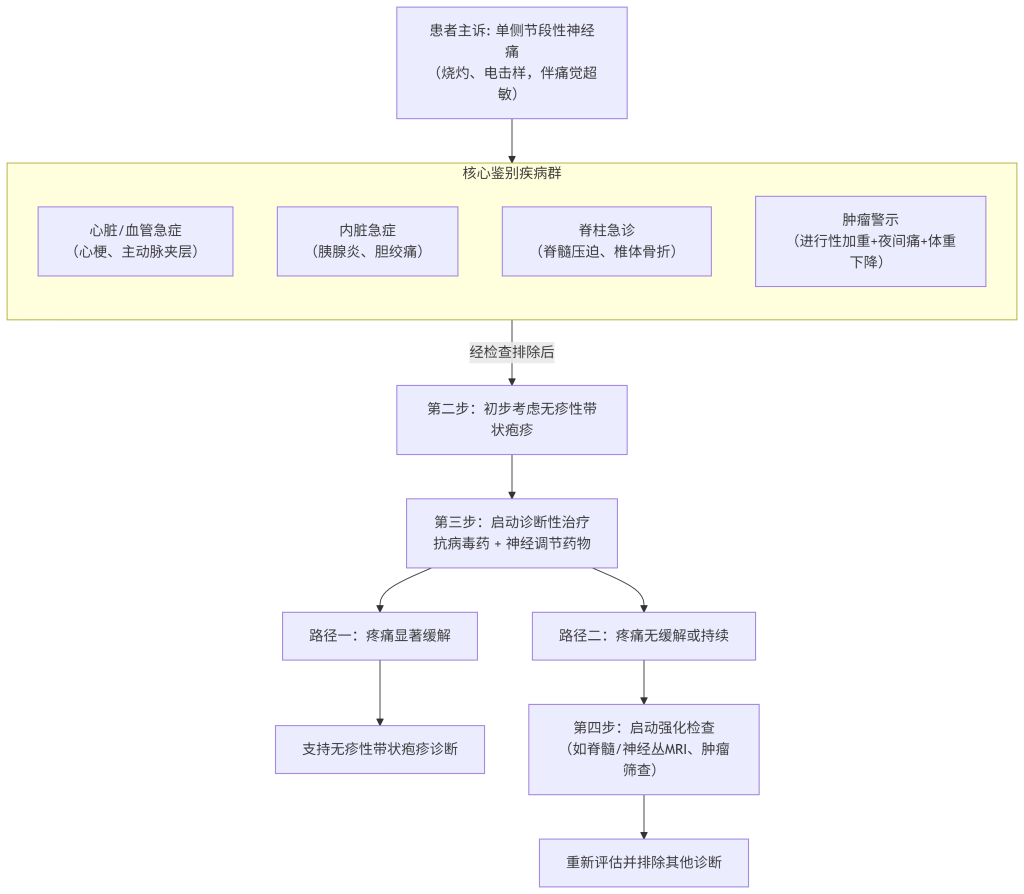
第一步:详尽的问诊与查体——捕捉神经病的“气味”
- 问诊关键:
- “请您用手指一下,到底哪里痛? 疼痛大约距离皮肤的深度有多少?”:寻找单侧、节段性(皮节分布) 的疼痛范围,通过疼痛深度区分内脏痛。
- “是什么样的痛?像火烧、针扎,还是像压着块石头?”:甄别神经病理性疼痛性质(烧灼、电击、针刺)。
- “衣服蹭到的时候会不会更痛?”:主动询问痛觉超敏,这是极重要的线索。
- 必须询问“红旗警报”:夜间平卧痛醒、进行性加重、不明原因体重下降、乏力盗汗、大小便功能改变。
- 查体关键:
- 感觉检查:在疼痛区域,用棉签(触觉)、冷热物体(温度觉)、针尖(痛觉)进行测试,客观评估感觉减退、感觉过敏或痛觉超敏。
- 运动与反射检查:通常无异常,此点可用于鉴别神经根受压(如腰椎间盘突出常伴运动、反射障碍)。
第二步:必要的辅助检查——排除“模仿者”
根据疼痛部位,选择心电图、心肌酶、腹部超声/CT、脊柱MRI等检查,目的是证明它不是其他更危险的疾病。
第三步:诊断性治疗与随访——最终的“试金石”
在初步排查后,可启动短期“诊断性治疗”(抗病毒药+神经调节药)。若疼痛显著缓解则支持诊断;若完全无效,则必须强力质疑诊断,退回第二步重新评估。
高度怀疑时的策略:
- 告知患者:解释怀疑早期带状疱疹的可能性,告知其密切观察疼痛区域是否出现皮疹,一旦出疹,立即复诊。
- 考虑早期经验性治疗:对于高龄(>50岁)、疼痛剧烈、头面部(尤其眼支)受累的患者,在充分沟通后,可考虑尽早启动抗病毒治疗(如伐昔洛韦、泛昔洛韦)和神经痛治疗(如普瑞巴林、加巴喷丁)。
- 必要的辅助检查:务必进行心电图、心肌酶学检查排除心脏急症。根据情况选择腹部B超、CT等影像学检查排除外科急腹症。鉴别诊断是第一要务。
疼痛病程的警示意义:
“一周以上疼痛无缓解,并持续加重,应考虑其他疾病” —— 这是一个极其重要的临床思维。
- 典型带状疱疹的病程:前驱痛通常持续1-3天(最长可达1周),随后出现皮疹。疼痛趋势应逐渐缓解。
- 警示信号:
- 疼痛持续加重超过一周且无出疹迹象:必须强烈考虑其他诊断(如神经根性颈椎病/腰椎病、肿瘤侵犯神经丛、复杂性区域疼痛综合征)。
- 治疗后疼痛不缓解:即使已出疹并接受了足量抗病毒治疗,若疼痛仍无缓解或继续加重,需警惕PHN高风险或诊断有误的可能。
- 临床建议:对于病程超过一周、诊断不明、疼痛进行性加重的患者,必须启动更深入的检查,如脊柱MRI、CT或超声,甚至肿瘤筛查。
三、 系统性鉴别诊断清单
以下清单是临床思维的核心导航图,需逐一对照排除:
| 疼痛部位 | 需鉴别疾病 | 核心鉴别要点 |
|---|---|---|
| 头面部 | 偏头痛 | 搏动性疼痛,常为双侧,伴恶心、呕吐、畏声、畏光,有既往发作史,活动后加重。 |
| 三叉神经痛 | 短暂(数秒至2分钟)的剧烈电击样痛,有明确的“扳机点”。发作间歇期完全正常。 | |
| 牙髓炎/牙源性疼痛 | 疼痛与冷热刺激相关,叩击患牙有剧痛,口腔检查可发现病灶。不伴皮肤感觉过敏。 | |
| 急性青光眼 | 眼痛、同侧头痛,伴视物模糊、虹视。眼压急剧升高。无皮肤感觉异常。 | |
| 颞动脉炎 | 持续性搏动性头痛。颞动脉增粗、压痛。伴发热、乏力、体重下降,ESR/CRP显著升高。 | |
| 胸背部 | 心绞痛/心肌梗死 | 胸骨后压榨性、紧缩感疼痛,与活动相关。心电图和心肌酶有动态变化。 |
| 胸膜刺痛/胸膜炎/肺炎 | 疼痛与呼吸深度密切相关。常伴咳嗽、咳痰、发热。 | |
| 椎体压缩性骨折 | 疼痛突发,有外伤史或存在严重骨质疏松。局部椎体叩痛明显。影像学(X线、CT、MRI)可确诊骨折。 | |
| 胃食管反流病 | 胸骨后烧灼感,平卧或弯腰时加重,与进食相关,抗酸药可缓解。 | |
| 肋软骨炎 | 疼痛定位在肋软骨连接处,局部有明确压痛点。无沿皮节分布的束带感。 | |
| 主动脉夹层 | 突发、剧烈的“撕裂样”胸背痛。双侧血压可能不对称。有高血压等高危因素。 | |
| 腹部/腰部 | 胆绞痛/胆囊炎 | 右上腹痛,常由油腻餐诱发,Murphy征阳性。B超可见异常。 |
| 肾绞痛 | 剧烈绞痛,伴血尿。患者辗转反侧。影像学可见结石。 | |
| 阑尾炎 | 转移性右下腹痛,麦氏点压痛、反跳痛。伴发热、白细胞升高。 | |
| 胰腺炎 | 上腹部持续性剧痛,向背部放射。血淀粉酶/脂肪酶显著升高。 | |
| 腹主动脉瘤 | 深在的持续性腰背痛。可能触及腹部搏动性包块。超声/CT可确诊。 | |
| 下肢 | 腰椎间盘突出症 | 深部放射性痛,与姿势相关。常伴运动无力、反射减弱。MRI可见神经根受压。无皮肤痛觉超敏。 |
| 下肢动脉缺血 | 活动后出现疼痛,休息后缓解(间歇性跛行)。患肢皮温低,足背动脉搏动减弱或消失。 | |
| 股骨头缺血性坏死 | 髋部、腹股沟区深在的钝痛,负重时加重。X线或MRI可确诊。 | |
| 全身性/多部位 | 肿瘤性疼痛 | ⚠️ 最需警惕的鉴别! • 进行性、顽固性加重,夜间平卧时尤甚。 • 伴“B症状”——体重下降、盗汗、乏力。 • 影像学检查是必需手段。 |
| 糖尿病性神经根病 | 多个皮节受累,双侧不对称。有长期糖尿病史和周围神经病变证据。 | |
| 复杂性区域疼痛综合征 | 多有明确外伤或手术史。伴自主神经功能紊乱(如肿胀、皮肤颜色/温度改变)。 |
四、 治疗原则与理性认识
1. 诊断性治疗:
在高度怀疑带状疱疹且患者症状痛苦时(如老年头面部疼痛),可权衡利弊后启动诊断性抗病毒和神经痛治疗。若治疗3天内症状显著改善,则支持诊断;若无效,则需强力排除其他病因。
2. 关于疾病严重度的理性认识:
“无疹性带状疱疹疼痛强度相对较弱”的观点在大多数情况下符合临床观察,这有其病理生理学基础(病毒载量较低、炎症反应较弱)。因此,其慢性疼痛的强度通常比重症带状疱疹后神经痛(PHN)更易控制。但必须注意,疼痛的感受具有高度个体差异性,仍有一部分患者会感到非常剧烈和顽固的疼痛。
3. 长期管理:
若疼痛持续超过3个月,则应按慢性神经病理性疼痛进行长期、多模式的管理,包括药物、介入治疗和心理支持。
结语:从迷雾到明晰
无疹性带状疱疹神经痛的诊断,是对医生临床思维严谨性的终极考验。它要求我们:
- 心怀敬畏:始终将排除危重疾病作为不可动摇的第一要务。
- 明辨真伪:善用系统性鉴别诊断清单作为导航,理性分析。
- 善用工具:将诊断性治疗视为探路的“试金石”,并将MRI等影像学检查视为最可靠的盟友。
遵循此流程,我们便能拨开迷雾,做出最合理、最安全的临床诊断,从而为患者制定正确的管理策略。